日本初!(恐らく世界でも初めてです)
「救急車から12誘導心電図を病院
へ伝送」開始
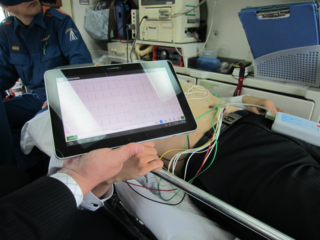
2012年9月10日より、一宮消防の尾西救急車に、救急車から病院へ12誘導心電図を伝送する実証実験が開始となりました。
救急車が病院へ向かって搬送中に走行しながら心電図がとれ、病院へmailで心電図を送ります。院内あるいは宅直の救急担当医や循環器医が心電図を判読し、早期の診断、治療開始が可能となります。現状と心電図伝送システムの利点欠点をまとめました。
現状
• 心筋梗塞では再灌流療法までの時間が生死やその後の生活のQOLを決定する。
• 心肺蘇生のガイドライン1)2)でも、心筋梗塞では早期の再灌流療法が必要で、病院到着から10分以内に心電図をとり、病院到着から90分以内に冠動脈再灌流を行うことが推奨されている。
• 救急車には心電図モニターは装備しているが、12誘導心電図(以下、心電図)を装備している救急車は非常に稀である。
• また、救急隊員や救命士は心電図読影の教育を受けておらず、診断はできない。
• さらに、通常の心電図をとる際には、救急車は停車(アイドリング)しなくてはとれない。(通常の心電図は、基線がブレるため、移動中にはとれない)。
• このため、通常の心電図をとっていると、病院までの搬送時間が従来より延長する。
• 現状では、救急車が病院に患者さんを搬送して、病院内で心電図をとり、救急担当医が心電図を判断し、循環器医へ連絡する。循環器医は必ずしも院内にはいない場合もあり、院外から駆けつけ、心電図を見て、心臓カテーテル検査や経皮的冠動脈形成術(PCI)を行う判断し、さらにそれから他の循環器医と放射線技師を呼び出す。このため、病院到着後60分くらい要することが多い。
• 救急担当医は循環器に精通しているとは限らず、時に判断を誤り、さらにPCIが遅れることも時にありうる。
• 不整脈を現場で認めても、病院到着時には不整脈が消失していることがあり、正確な診断ができない場合がある。
注: 心電図モニター:右胸、左胸、左下肢(左腹部)の3点モニターで、心電図のI.II.IIIの3つの誘導のみ:心筋梗塞の診断は困難
心電図伝送システムの利点
• 伝送システムの心電図は救急車走行中でも基線がぶれずとることができる。つまり、救急車が搬送病院に向かって走行しながら心電図をとることができるため、現場の滞在時間は今までと同等である。
• 病院到着前に病院に心電図を送るため、心筋梗塞の診断、治療が早期に可能である。
• 院外にいる循環器医が直接心電図を見ることができ、専門医による正確な診断が早期に可能である。院外にいるスタッフもいち早く招集し、早期の再灌流が可能となる。
• 当番医だけではなく、多くのスタッフとも心電図を共有できる。
• 現場で認めるも、病院到着時には消失している不整脈も、現場で心電図を記録に残すことができる。
欠点
• 費用:1台につき定価XXX万円と高額である。
(薬事法による申請認可経費、二年半毎の監査経費、医療機器販売の薬事経費、
メーカとして及び販売店としての薬事法経費、医療機器扱い場所の経費、
販売資料経費、販売までのデモ経費、展示経費、バックアップ在庫経費、
一台しかご購入しないのに何回もの立ち合い経費、機器メンテナンスの経費、
一年間無償保証経費、薬事法による補修交換修理部品の在庫等の負担、
社員維持経費、車やパソコンや携帯電話や工具類保持経費、納品時交通費等
一括10台以上の納入ならば価格はさがります)
また、タブレットの通信費などが必要となる。確かに初期投資は必要であるが、維持費はタブレットの通信費くらいと安価である。
• また、年間数名の命を救える、あるいは、QOLを改善することができる可能性が非常に高く、初期投資も決して高いものではないと考えられる。
文献
1) 日本蘇生協議会, 日本救急医療財団 監修: JRC蘇生ガイドライン 2010. へるす出版, 東京,2011.
2) Egan, Chris Ghaemmaghami, Venu Menon, Brian J. O'Neil, Andrew H. Travers and O'Connor RE, Brady W, Brooks SC, Diercks D, et al. Acute Coronary Syndromes: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular. Circulation 2010;122;S787-S817
 スマホ スマートフォン スマートタブレット ワイヤレス モービル クラウドカーディオロジー12誘導心電計
スマホ スマートフォン スマートタブレット ワイヤレス モービル クラウドカーディオロジー12誘導心電計